密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





Gitelman综合征(Gitelman syndrome,GS;OMIM263800)是一种由肾脏远曲小管钠氯协同转运蛋白(NCC)功能障碍所致的常染色体隐性遗传病。1966年由美国医生Gitelman首先报道了该病,但直至1996年其致病基因SLC12A3才得以明确。主要临床特点为肾性失钾导致的低钾血症、代谢性碱中毒,常伴有低血镁、低尿钙和肾素-血管紧张素-醛固酮系统(RAAS)活化,血压正常或偏低。
Gitelman综合征是由编码噻嗪类利尿剂敏感的钠氯协同转运体(NCC)的SLC12A3基因突变所致。生理情况下,通道蛋白NCC位于肾脏远曲小管上皮细胞的管腔侧,参与肾小球滤过液中5%~10%氯离子和钠离子的重吸收,是机体维持水、电解质平衡的一道重要防线。当基因突变导致NCC结构和(或)功能障碍时,氯离子和钠离子从远端肾小管重吸收减少,肾脏重吸收水减少,继发性RAAS活化、肾性失钾和钙重吸收减少。目前在Gitelman综合征患者中已发现近500种SLC12A3基因突变。此外,编码氯离子通道ClC-Kb的CLCNKB基因突变(Batter综合征Ⅲ型)和编码肝转录因子1-β(HNF1-β)的HNF1B基因突变也可产生类似临床表现。
Gitelman综合征是最常见的遗传性肾小管疾病之一,患病率约为1/40000~1/4000,亚洲人群中可能更高。由于该病易被漏诊或误诊,很难确定一般人群中该病的真实患病率,目前没有观察到男性和女性发病率的显著差异。
Gitelman综合征常于青少年或成年早期起病。临床表现主要与低血钾和低血镁相关,轻型患者可无症状或表现为轻度乏力和纳差;严重患者会出现四肢抽搐、软瘫、痛性痉挛、晕厥和横纹肌溶解继发急性肾损伤,甚至因为严重室性心律失常导致心脏骤停。目前认为,Gitelman综合征临床表现的异质性不仅与基因突变类型和修饰基因相关,还与患者性别和饮食习惯等环境因素相关。常见临床表现如下。
1.全身症状 疲乏、口渴、多饮、嗜盐。
2.神经-肌肉系统 肌无力、痛性痉挛、抽搐、惊厥发作、肢体麻木、感觉异常、横纹肌溶解、瘫痪、头晕、眩晕、共济失调和假性脑瘤等。
3.心血管系统 心悸、晕厥、血压正常或偏低和室性心律失常等。
4.消化系统 便秘、呕吐等。
5.泌尿系统 多尿、夜尿增多、遗尿、蛋白尿和肾功能不全。
6.骨关节系统 关节痛、痛性痉挛(软骨钙质沉着症)。
7.内分泌和生长发育 生长迟缓、青春期延迟;长期低钾和低镁的患者糖尿病或者糖耐量减低的比例并不少见。
8.眼部症状 少数患者会出现视物模糊和巩膜脉络膜钙化。
Gitelman综合征患者蛋白尿和肾功能损害的原因主要与长期低血钾相关,后者可导致肾小管间质损伤和囊肿形成,蛋白尿以小管来源为主;其次因RAAS长期激活,可能直接或间接导致肾小球节段硬化,极少数病例合并有其他肾小球疾病,如IgA肾病,C1q肾病等,但其与Gitelman综合征之间的相关性并不明确。
1.血清(浆)学检测
钾(K)、镁(Mg)、钙(Ca)、磷(P)、尿酸(UA)、肌酐(Cr)、血气、立位肾素-血管紧张素-醛固酮水平、血糖或糖耐量检查。
2.尿液检测
尿常规,24小时尿蛋白定量,24小时尿钾、钠、氯、镁、钙、磷、尿酸和肌酐;其中血钾小于3.5mmol/L时,24小时尿钾大于25mmol可符合肾性失钾。
3.心电图
评估QT间期是否延长,是否合并心律失常等表现。
4.肾脏超声
肾脏形态多正常,长期低钾患者可出现肾囊肿,可用于排除其他因为肾脏结构异常导致的肾性失钾。
5.氢氯噻嗪试验
通过小剂量氢氯噻嗪(50mg)直接阻断NCC,观察使用前后氯离子排泄分数的变化程度(△FECl),与正常对照进行比较,评估NCC功能。中国人群中△FECl<2.86%时诊断Gitelman综合征的灵敏度和特异度分别为95.7%和95.8%。目前临床采用改良的氢氯噻嗪试验较为安全且简便易行,成本低,但对于怀疑Batter综合征的患者,需注意监测血钾进一步降低的风险。
6.基因检测
是诊断Gitelman综合征的金标准。检测到SLC12A3纯合突变或复合杂合突变可确诊,单杂合突变的患者需结合临床,新发现的突变需要体外功能试验确定突变的致病性。
1.慢性肾性失钾导致的低钾血症,伴有代谢性碱中毒,血浆肾素-血管紧张素-醛固酮系统活化(立位),但血压正常或偏低的患者,应考虑失盐性肾病。
2.如同时合并低血镁(<0.7 mmol/L)或低尿钙(成人尿钙肌酐比<0.2 mmol/mmol)应高度怀疑NCC功能障碍。进一步的氯离子清除试验(氢氯噻嗪试验)有助于定位NCC功能障碍,并能初步判断损害程度。需要注意的是,即使血镁正常或者尿钙不低,并不能除外Gitelman综合征。
3.需要除外长期服用氢氯噻嗪类利尿剂或缓泻剂,其他因为药物、免疫病(如干燥综合征)或者单克隆免疫球蛋白病等导致的远端小管功能障碍。
4.确诊需要基因诊断。
Gitelman综合征主要与以下两类疾病鉴别:
1.其他原因的低钾血症 首先需要根据病史和24小时尿钾与血钾水平比较,确定是否肾性失钾。然后检测尿氯水平,如尿氯排泄水平不高(<20 mmol/L=则需警惕呕吐、腹泻等情况,反之则考虑存在肾性失氯;合并高血压应警惕原发性/继发性醛固酮增多症,库欣综合征;如合并代谢性酸中毒要警惕肾小管酸中毒。其次除外其他药物(特别是利尿剂和中药)、免疫病和浆细胞病所继发的肾性失钾,可以通过相应的检查帮助鉴别。
2.其他失盐性肾病 如Batter综合征。经典Batter综合征(Batter综合征Ⅲ型)由编码氯离子通道ClC-Kb的CLCNKB基因突变所致,其起病相对较早(3岁以前),低钾程度更重,更易出现生长迟缓、多尿,患者血镁水平多正常,尿钙水平正常或偏高。患者对氢氯噻嗪试验有反应,说明NCC功能正常;但呋塞米试验没有反应,有助于临床鉴别。基因检测有助于确诊。
Gitelman综合征以对症治疗、电解质替代治疗为主,以期达到缓解症状、提高生活质量、避免严重并发症的目标。总体治疗原则如下:
1.替代治疗
推荐高盐饮食,进食富含钾、镁的食物,口服氯化钾、门冬氨酸钾镁、硫酸镁和氯化镁等药物,紧急或严重情况下可静脉输注钾盐和镁盐。2017年改善全球肾脏病预后组织(KDIGO)专家争议共识建议血钾和血镁治疗目标分别为3.0mmol/L和0.6mmol/L。
2.其他治疗
保钾利尿剂(如螺内酯、依普利酮)、肾素-血管紧张素系统抑制剂(低血压时慎用)抑制RAAS活化,前列腺素合成酶抑制剂(吲哚美辛等)有助于减少补钾药物的剂量,改善低钾相关症状。但需注意监测相关药物副作用。
3.患者管理和宣教
强调个体化的疾病管理,培养和加强患者自我监测症状体征,按时使用药物、适时就医、规律随诊,并需要重视患者的心理健康。
4.特殊情况
对于妊娠期、围手术期及合并其他疾病的Gitelman综合征患者,应加强监测并积极随访,及时调整药物,避免病情加重及严重并发症。
诊疗流程(图 33-1)
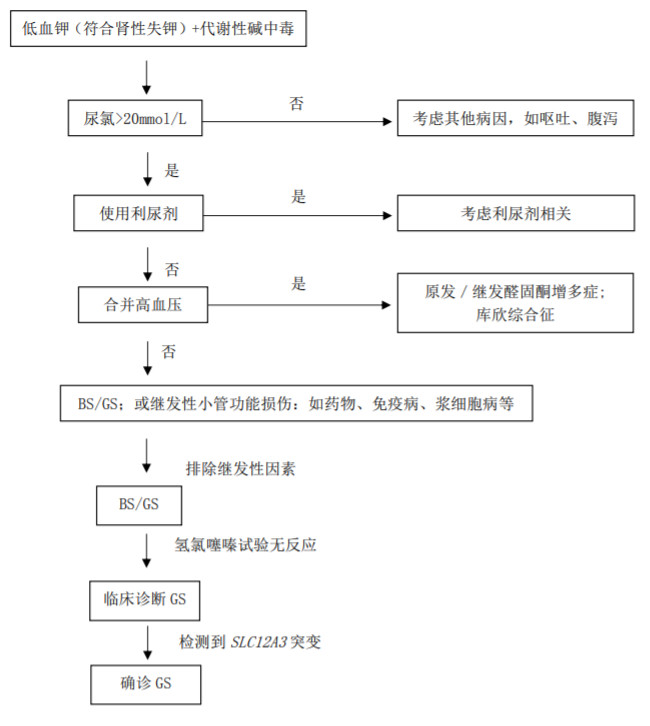
图 33-1 Gitelman 综合征诊疗流程图
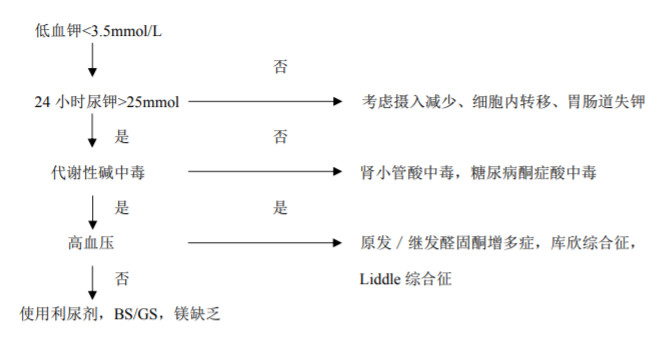
图 33-2 低钾血症诊疗流程图
缩写:GS.Gitelman 综合征;BS.Bartter 综合征
参考文献(略)
来源:国家卫健委《罕见病诊疗指南(2019年版)》