密码过期或已经不安全,请修改密码
修改密码

壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





作者:菏泽市第三人民医院神经电生理室 殷全喜
新型冠状病毒感染(Corona virus disease 2019,COVID-19)是一种由冠状病毒(SARS-CoV-2)引起的新型传染性疾病。COVID-19不仅发现于呼吸道,还发现于包括大脑在内的多个器官的细胞之中。COVID-19感染导致了一些神经系统症状,危重病人常发展为多因素引起的脑病。COVID-19与任何严重的病毒感染一样,都有传播到中枢神经系统的风险。既往患有神经系统疾病并感染COVID-19的患者,可出现中枢神经系统损害或神经系统症状的恶化,并出现严重的COVID-19 。患COVID-19前无明显中枢神经系统症状的患者,会出现中枢神经系统损害。研究表明,在急性冠状病毒感染中少突胶质细胞可在中枢神经系统中诱导长期的炎症反应。
COVID-19包括共病疾病,如缺血缺氧性脑病、低氧血症、呼吸衰竭、代谢或电解质异常、潜在的炎症和感染性疾病、新的急性神经损伤等,其中任何一种都可能增加癫痫发作及脑电图(Electroencephalogram,EEG)癫痫样放电的风险。COVID-19引起的急性症状性癫痫发作与其他病毒性疾病相比并不特别常见,但是发作频繁的癫痫与死亡率风险有明显的相关性。定量EEG可能有助于诊断和预测COVID-19危重病患者的预后。
癫痫在COVID-19中的发生率
癫痫是一种以发作性、短暂性、重复性、刻板性为特征的疾病,是较常见的慢性神经系统疾病之一,许多疾病都可以诱发。一些研究调查报道了共计21 718例COVID-19患者,其中出现癫痫发作218例,癫痫发生率为1.0%(0.08%-1.9%)。低于SARS(2.7%)和中东呼吸系统综合征(8.6%)的癫痫发生率,这表明COVID-19引起的急性症状性癫痫发作与其他病毒性疾病相比并不十分常见。Ji等纳入7341例COVID-19患者,在954例重症患者中癫痫患者35例(3.7%),6387例非重症患者中癫痫患者96例(1.5%),两者间有显著的统计学差异(P<0.001),表明重症COVID-19患者更易出现癫痫发作。
癫痫和COVID-19的临床关系
2.1 癫痫发作和COVID-19无明显关系
Lu等研究的304例COVID-19患者中108例病情严重,均无癫痫病史,均未观察到急性症状性癫痫发作和癫痫持续状态,2例在住院期间因急性应激反应和低钙血症而出现类似癫痫发作的症状。病毒和既往癫痫发作的潜在危险因素似乎不会增加COVID-19急性症状性癫痫的发作。遗憾的是未记录常规或长时间EEG。Granata等认为COVID-19对癫痫无显著影响。在COVID-19爆发期间,未感染COVID-19的癫痫患者的压力增加,心理负担过重及其他因素,导致癫痫发作频率增加。几乎没有任何证据表明癫痫患者易感染COVID-19,在COVID-19中,癫痫复发主要是因为患者不按规定服用抗癫痫发作药物。国内学者报道,我国的癫痫发作频率增加8.3%-9.0%,而国外增加的比例则为18.0%-29.5%,显著高于我国。造成这种差异的主要原因在于对待疫情方面,由于我国政府高度重视、措施得力,国内的百姓包括癫痫患者人群的心理压力较国外人群明显偏低。
2.2 癫痫发作是COVID-19的继发症状
研究显示,有癫痫发作的人群COVID-19的发病率高于无癫痫发作的人群。在COVID-19伴发癫痫发作的病例中,癫痫常常发作者与不常发作者相比,其死亡率更高。无癫痫病史的COVID-19患者可能出现癫痫发作,其原因可能因缺氧、代谢紊乱、器官衰竭,甚至神经侵犯或脑损伤而出现癫痫发作。癫痫EEG异常很常见,EEG的检查结果与临床表现有关联,在COVID-19治疗过程中出现脑损伤或代谢紊乱,已知会增加癫痫发作的风险。COVID-19患者可能出现新癫痫发作,并可能以多种形式发生(如局灶性运动、强直阵挛、临床或亚临床急性症状性癫痫发作、癫痫持续状态、非惊厥性癫痫持续状态(Nonconvulsive status epilepticus,NCSE)和自身免疫性脑炎与新发作难治性癫痫持续状态。Lin等报道的197例COVID-19患者中有96例(48.7%)EEG出现癫痫样放电,包括NCSE。197例患者中的19例出现临床癫痫发作(9.6%)。
2.3 癫痫发作是COVID-19的早期症状
有研究分析报道了共计240例COIVD-19患者,其中有48例癫痫是首发症状。还有部分个案报道了11例首发症状为癫痫发作的COIVD-19患者。这些患者共同特征是,因癫痫发作至医院就诊,癫痫发作形式常见部分性发作、癫痫持续状态,EEG显示与临床相对应的癫痫样放电。上述报道的共计59例患者中,53例(89.8%)无癫痫病史,28例(47.5%)出现癫痫持续状态,就诊时无任何症状支持诊断为COVID-19。患者多在3-7天SARS-CoV-2PCR检测呈阳性,其中有6例脑脊液中检出。癫痫发作可能是COVID-19疾病的一种中枢神经系统表现,急性症状性癫痫发作可能是病毒所致的神经变性缺陷的结果,也可能是COVID-19本身严重程度的标志,因为中枢神经系统症状主要发现于COVID-19严重疾病患者。无癫痫史的患者却出现过临床或EEG癫痫发作,大脑影像学支持病毒感染可能直接导致癫痫发作。
COVID-19癫痫患者的EEG表现
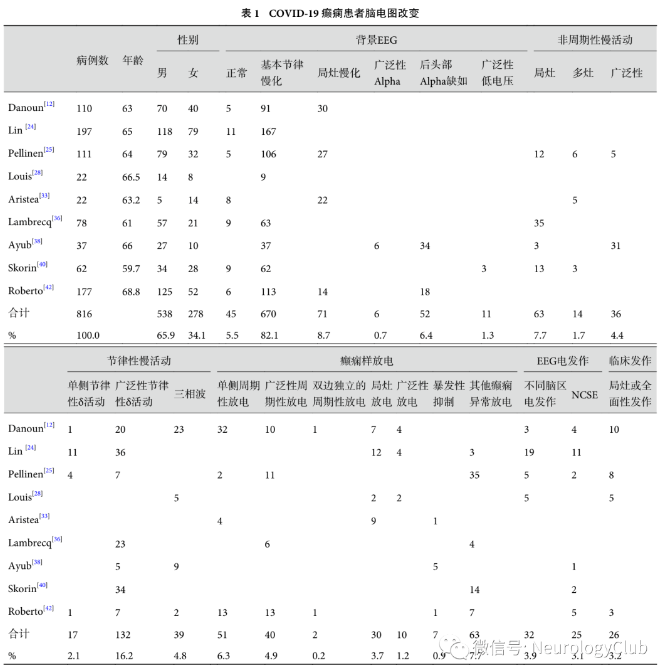
综合一些学者研究观察的共计816例COVID-19伴发癫痫患者的EEG改变(表1)主要表现为:①基本节律不同程度的慢化(86.1%);②癫痫样放电(24.9%);③节律性慢活动(23.0%);④全面性或部分性癫痫发作、NCSE及其他部位的电发作(7.1%)。COVID-19阳性患者的EEG有不同形式的癫痫样异常放电。COVID-19癫痫患者EEG的异常部位主要分布在额叶,包括周期性放电和散在性棘波、尖波等,1/2的癫痫持续状态和局灶性减慢起源于额叶。虽然在COVID-19中可能会出现癫痫发作和癫痫持续状态,COVID-19危重患者临床和EEG之间的相关性无统计学意义。EEG异常的程度与COVID-19的诊断、监测时间、已存在的癫痫等神经系统疾病与疾病的严重程度相关。影响额叶的EEG异常似乎在COVID-19脑病中很常见,已被认为是一种潜在的生物标志物。COVID-19伴发癫痫患者的EEG异常率高达90.0%以上,然而,异常EEG表现是非特异性的。使用逻辑回归分析评估EEG检查结果与功能结果(疾病的严重程度)之间的相关性,结果显示两者之间无显著相关性。EEG是检测COVID-19神经系统表现的患者,尤其是脑病、癫痫发作和癫痫持续状态的重要工具。
癫痫在COVID-19的发病机制
4.1 直接机制
部分COVID-19的脑炎患者的脑脊液SARS-COV-2呈阳性,或患有多种非增强的脱髓鞘病变。表明SARS-COV-2能够直接进入并感染中枢神经系统,引起脑膜炎和脑炎,从而引起癫痫发作。在患者人群中的癫痫发作可能是病毒性神经入侵的结果,详细的临床、神经学、影像学和电生理学研究以及从脑脊液中分离SARS-CoV-2病毒,可能为进一步阐明该病毒在导致这些患者癫痫发作中所起的作用提供证据。
SARS-CoV2经鼻感染后,通过嗅球进入中枢神经系统,引起炎症和脱髓鞘病变。一旦感染确定,病毒可以在7天内到达全脑和脑脊液。SARS-CoV2引起的COVID-19,与之相关的脑(膜)炎伴有癫痫发作,并在脑脊液中检测到SARS-CoV2 RNA。脑脊液检测SARS-CoV2 PCR呈阳性的病例中,在临床过程中易发生癫痫持续状态。在COVID-19的患者中,通过血管紧张素转换酶2受体对神经细胞造成损伤,中枢神经系统可能是SARS-CoV2侵犯的潜在靶点,因为在胶质细胞和神经元表面检测到血管紧张素转换酶2受体。越来越多的证据表明,SARS-CoV2及其家族的神经取向性是SARS-CoV2的一个共同特征,这种取向性得到了脑组织中血管紧张素转换酶2的支持。对大脑血管紧张素转换酶2的局部抑制可导致敏感性的降低,这种受体的激活可能会导致大脑血流功能障碍,并使癫痫发作阈值敏感。
4.2 间接机制
潜在的神经系统疾病可能会使它们更容易受到COVID-19的间接损害。①中枢神经系统炎症(细胞因子风暴)与癫痫:有研究表明,急性呼吸窘迫综合征和器官衰竭是COVID-19感染细胞因子风暴的最终结果。发热、缺氧、代谢紊乱、器官衰竭,与先前存在的神经炎症的结合会对海马体和大脑皮层造成严重的损伤,从而导致神经元的癫痫活动,甚至出现NCSE。②血-脑屏障完整性损坏与癫痫:COVID-19感染破坏了血-脑屏障的完整性,严重损害脑稳态,导致神经元凋亡。另一方面,血-脑屏障的破坏会导致血细胞和蛋白质的迁移,如白蛋白,从而破坏中枢神经系统的渗透平衡,并导致癫痫发作。血-脑屏障分解是周围细胞因子进入大脑的另一种途径。COVID-19导致血-脑屏障破坏和癫痫发作的另一个原因是发烧和体温过高。③异常凝血、脑卒中与癫痫:感染COVID-19的患者表现出一些凝血异常,其特征是凝血酶原时间延长、D-二聚体水平增加和弥漫性血管内凝血。缺血性脑病会对γ-氨基丁酸(γ-Aminobutanoic acid,GABA)能系统造成损伤,纹状体特别容易受到短暂的前脑缺血的影响,背侧纹状体具有严重的神经元坏死,与GABA合成的显著减少相关。GABA受体的减少也可能导致神经网络的过度兴奋性和癫痫发作的。研究还表明,由脑缺血引起的缺氧可能在癫痫的发作中发挥重要作用,这取决于癫痫的持续时间。脑皮层血管血栓形成的形成、代谢物的聚集以及由病毒和炎症引起的脑水肿也可能影响神经细胞膜的稳定性,并可能出现中枢神经系统的症状并导致癫痫发作。④线粒体紊乱与癫痫:在COVID-19感染期间,线粒体、氧化应激和炎症之间存在着相互作用。炎症性细胞因子增加了线粒体中活性氧的产生。线粒体功能障碍与癫痫之间存在着相互的、原因或后果的关系。在大多数类型的癫痫中,线粒体都有继发性损伤。线粒体功能障碍在癫痫的发展中起着重要的作用。⑤电解质失衡和癫痫:癫痫发作是电解质紊乱的最重要的临床症状,在低钠血症、低钙血症和低镁血症患者中更为常见。在这些个体中,癫痫发作的成功治疗始于准确地诊断潜在的电解质紊乱。早期发现和纠正这些疾病对控制癫痫发作和预防永久性脑损伤至关重要。若电解质紊乱持续存在,仅用抗癫痫发作药物不足以控制癫痫发作。
癫痫与COVID-19预后关系
在多变量分析中,癫痫电发作与COVID-19患者的总死亡率增加相关。癫痫发作是不是死亡率的危险因素尚不明确,仍仅是严重脑损伤的导致死亡的生物标志物。此外,在各项风险分析中,NCSE在EEG电发作发生后30天内出院的可能性显著降低;值得注意的是,与EEG电发作相比,临床癫痫发作作为表现症状与死亡率的显著变化无关。即使在存在其他轻微疾病的情况下,也可能反映了皮质高兴奋性,而EEG电发作可能反映了COVID-19系统性疾病的严重性。EEG背景活动有很好的反应性,则预后良好,而背景活动无反应性,或EEG呈现弥漫性低电压活动,均与不良预后相关。无癫痫史的新癫痫发作组的死亡率高于有癫痫史的发作组和有癫痫病史但未出现癫痫发作的组。复发性癫痫患者比有癫痫史但无癫痫发作的患者有更多潜在的神经系统疾病。新发作和复发性癫痫发作患者出现更严重的COVID-19,可能导致预后更差,死亡率更高。多项神经系统疾病,包括癫痫,可能是COVID-19的危险因素。发作频繁的癫痫是COVID-19发病率和死亡率的一个独立危险因素。在该项研究中,发作频繁的癫痫与死亡率风险有明显的相关性。定量EEG对刺激(声音刺激、拍手、触觉、胸骨摩擦、斜方肌压力和用拭子刺激鼻子等)的反应性、脑电功率增加和反应时间方差增加,与预后良好结果的高概率相关。定量EEG可能有助于诊断和预测COVID-19危重病患者的预后。
来源:癫痫杂志 2023年1月第9卷第1期